Índice
- - ¿Qué son las Toxicodermias?
- - Pronóstico de la enfermedad
- - Síntomas de la Toxicodermia
- - Pruebas médicas para las Toxicodermias
- - ¿Cuáles son las causas de la Toxicodermia?
- - ¿Se puede prevenir?
- - Tratamientos para las Toxicodermias
- - ¿Qué especialista lo trata?
¿Qué son las Toxicodermias?
Se denomina Toxicodermia al conjunto de reacciones en la piel (Dermatosis), mucosas y/o anejos causadas por medicamentos que entran en el cuerpo por vía oral, inhalatoria, parenteral, tópica, etc.
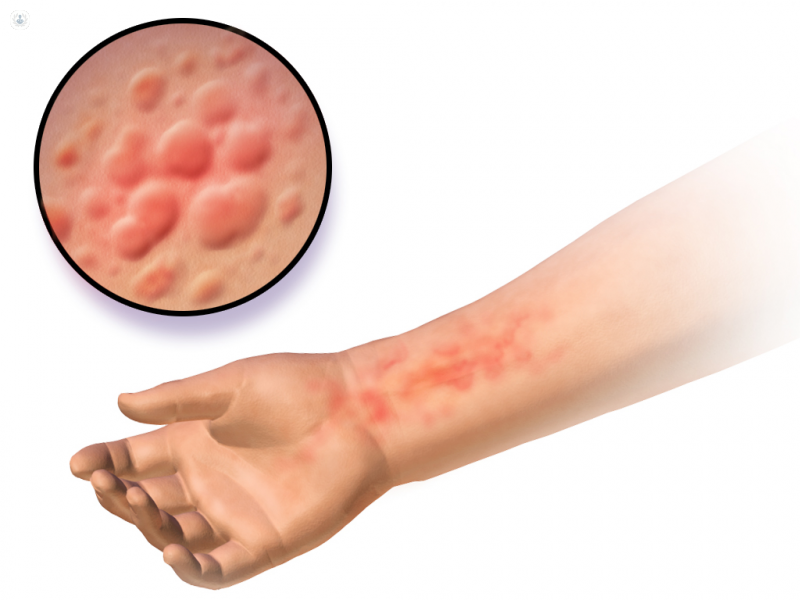
Las reacciones más frecuentes son los Trastornos Mucocutáneos (25-30%). Asimismo, aunque cualquier medicamento puede causar una Toxicodermia, la mayoría de reacciones farmacológicas son producidas por antibióticos, anticomiciales y analgésicos/antiinflamatorios.
En la infancia, las reacciones más destacadas son:
- Exantemas: son los más frecuentes, y se subdividen en: Escarlatiniformes (pequeñas máculas y pápulas que pueden llegar a formar placas generalizadas), Morbiliformes (máculas y pápulas más grandes que tienden a confluir en placas) y Roseoliformes (máculas no confluentes que empiezan en el tronco y se extienden a palmas y plantas). Estas reacciones suelen remitir rápidamente, aunque en ocasiones derivan en formas más graves
- Eritema Fijo Pigmentario: se presenta a través de placas violáceas redondeadas que en ocasiones aparecen con Ampollas
- Se relaciona con analgésicos-antiinflamatorios, sulfamidas y antibióticos
- Urticaria y Angioedema: habones pruriginosos que reaparecen espontáneamente a las 4-6 horas. Puede ser grave si la reacción persiste más de 24 horas, si hay afectación sistémica o si hay edema facial. Se relaciona con la aspirina y los betalactámicos. El angiodema es una forma de Urticaria que afecta el tejido subcutáneo; cuando afecta a la cara se debe actuar con rapidez porque puede obstruir la vía aérea
- Erupciones Acneiformes: se presenta en forma de pápulas y pústulas monoformas en frente, hombros y brazos. Suele relacionarse con tratamientos hormonales, sustancias halogenadas, vitaminas, isoniazida y anticonvulsivantes
- Vasculitis: solo 10% de este tipo de reacción está causada por medicamentos. Se manifiesta con púrpura palpable que suele aparecer en extremidades inferiores.
- Enfermedad del Suero: se presenta con Fiebre, Artralgias y Erupción Morbiliforme o Urticariforme. Su causa suelen ser derivados proteicos y antibióticos
- Complejo Síndrome de Stevens-Johnson (SSJ) / Necrólisis Epidérmica Tóxica (NET), relacionado con sulfamidas, anticomiciales, AINEs, alopurinol, betalactámicos y nevirapina. Suele aparecer entre 1 y 3 semanas tras la toma de la medicación, y lo hace en forma de máculas eritematosas y purpúricas. Normalmente la piel se desprende al frotar y aparecen vesículas y ampollas que derivan en un desprendimiento epidérmico
- Síndrome de Hipersensibilidad Medicamentosa: aparece de manera progresiva entre las 2 y 6 semanas tras el inicio de la medicación (normalmente anticonvulsivantes y sulfamidas). Se manifiesta con edema facial y exantema que puede evolucionar hacia una eritrodermia exfoliativa
- Reacciones de Fotosensibilidad que aparecen con medicamentos orales o tópicos tras exponerse al sol. Diferenciamos entre la fototoxia (en forma de quemadura solar) y la fotoalergia (en forma de Eccema). En niños suele estar relacionado con naproxeno, tetraciclinas y derivados
- Eritrodermia, que se presenta con eritema descamativo asociado a Edema, Aloperica y Alteraciones Ungueales y Mucosas. Se relaciona con penicilina, sulfamidas, nitrofurantoína, sales de oro y antipalúdicos
Pronóstico de la enfermedad
Las Toxicodermias suelen ser benignas y normalmente remiten entre la primera y la tercera semana tras retirar el fármaco que la produce.
Síntomas de la Toxicodermia
Un medicamento puede causar diferentes síntomas y un síntoma puede aparecer por diferentes motivos. Las principales manifestaciones son Fiebre, Clínica cutánea y Clínica extra-cutánea.
Pruebas médicas para las Toxicodermias
Para confirmar una Toxicodermia se realiza una exploración clínica y una historia de la toma de medicamentos. Además, puede tomarse una Biopsia cutánea para confirmar las sospechas. También puede ser necesario un estudio analítico y uno de hipersensibilidad al medicamento del que se sospecha.
¿Cuáles son las causas de la Toxicodermia?
En la Toxicodermia hay diferentes factores predisponentes, tales como el sexo femenino, algunas enfermedades subyacentes, infecciones virales, la exposición solar y las propiedades farmacológicas así como la vía de administración del medicamento.
¿Se puede prevenir?
Hay algunas medidas que pueden adoptarse para prevenir la aparición de Toxicodermias, tales como:
- Evitar tomar demasiados medicamentos
- Minimizar o evitar los productos homeopáticos
- Que se prescriban medicamentos conocidos, con una dosis adecuada
Tratamientos para las Toxicodermias
El principal tratamiento de las Toxicodermias es la retirada total de los medicamentos que la han causado su aparición, incluyendo productos homeopáticos y de parafarmacia. Con esto la patología debe mejorar, y también puede curarse.
Las formas leves suelen precisar tratamiento sintomático con antihistamínicos orales y corticoides. Por el contrario, si es grave puede ser necesario el ingreso hospitalario, la reposición de líquidos y/o la utilización de antimicrobianos.
Es importante hacer seguimiento del caso durante las primeras 24-48 horas para controlar
¿Qué especialista lo trata?
El especialista que trata las Toxicodermias es el Dermatólogo.